 Болезнь Иценко-Кушинга, это заболевание головного мозга, сопровождающееся повышенной продукцией в гипофизе адренокортикотропного гормона (АКТГ), который отвечает за нормальную работу надпочечников.
Болезнь Иценко-Кушинга, это заболевание головного мозга, сопровождающееся повышенной продукцией в гипофизе адренокортикотропного гормона (АКТГ), который отвечает за нормальную работу надпочечников.
При избытке АКТГ надпочечники увеличиваются в размере и усиленно продуцируют глюкокортикоиды, что приводит к гиперкортицизму. Причина болезни не установлена. Может развиваться после черепно-мозговой травмы или нейроинфекции, в 3-5 раз чаще встречается у женщин в возрасте 20-40 лет.
Симптомы и течение болезни.
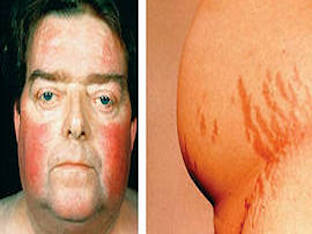
Основными признаками являются ожирение, розово-пурпурные или багровые стрии (полосы) на теле, избыточное оволосение, нарушения менструального цикла, потенции. Характерны мышечная слабость и ломкость костей, вплоть до патологических переломов позвоночника, ребер. Обязательный симптом — высокое артериальное давление.
Больной имеет характерный внешний вид — лунообразное красное лицо, тонкие конечности, тучное тело за счет перераспределения жироотложения в области плечевого пояса, живота, спины. Кожные складки и места трения кожи пигментируются (темнеют).
У женщин появляются борода, усы. Иногда бывают психические расстройства — нарушение сна, эйфория, депрессия. Сопротивляемость организма резко снижена, 50 % больных умирает от воспалительных и инфекционных заболеваний.
Распознавание болезни.
Исследование уровня АКТГ и глюкокортикоидов в крови, рентгенография костей, черепа, характерный вид больного.
Лечение болезни Иценко-Кушинга
Медикаментозное — применяют препараты, подавляющие выработку глюкокортикоидов (хлодитан, орлметен и др.).
Хирургическое — используют адреналэктомию (удаление одного или двух надпочечников с подсадкой части собственного надпочечника в кожу живота). Лучевая терапия — облучение гипофизарной области рентгено-, гамма-лучами и протонами.
Разработка и внедрение новых методов диагностики, а также новых методов визуализации гипофиза и надпочечников (ультразвуковое исследование, компьютерная, магнитно-резонансная томография) в настоящее время позволяют установить точную локализацию опухоли, ее размеры, взаимоотношения с окружающими тканями, направление роста и выбрать оптимальный метод лечения в каждом конкретном случае.
Терапию при болезни Иценко-Кушинга рекомендуется проводить в условиях специализированного эндокринологического стационара.
Наиболее оптимальным методом лечения болезни Иценко-Кушинга на сегодня остается селективная транссфеноидальная аденомэктомия. Показанием для проведения нейрохирургической операции служит четко локализованная аденома гипофиза (по данным компьютерной или магнитно-резонансной томографии).
Противопоказание – крайне тяжелая форма болезни Иценко-Кушинга или наличие у пациента тяжелых соматических заболеваний. При четко локализованной опухоли гипофиза независимо от ее размеров транссфеноидальная аденомэктомия дает положительные результаты у большинства больных, не требует продолжительной заместительной терапии и обеспечивает относительно быстрое восстановление гипоталамо-гипофизарных взаимоотношений.
После проведения аденомэктомии в 70-80% случаев наступает ремиссия заболевания, в 12-20% может возникнуть рецидив.
В последние годы применяют метод деструкции надпочечных желез, который предполагает разрушение гиперплазированного вещества надпочечника путем введения склерозирующих веществ под контролем ультразвукового исследования или компьютерной томографии (селективная флебография, реже – чрескожно).
В качестве склерозирующего вещества обычно используют смесь 96% раствора этанола и 76% раствора урографина в соотношении 3:1. Количество вводимой жидкости определяется степенью гиперплазии надпочечника и его объемом. Как правило, деструкция надпочечников не применяется в качестве самостоятельного метода лечения (обычно в сочетании с лучевой терапией или аденомэктомией).
При отсутствии данных, подтверждающих наличие аденомы гипофиза, считается целесообразным проведение протонотерапии на область гипофиза, которую часто сочетают с односторонней адреналэктомией.
Медикаментозная терапия при болезни Иценко-Кушинга заключается в применении препаратов, подавляющих секрецию АКТГ (центрального действия – вещества дофаминергического действия, антисеротониновые ГАМК-эргические препараты) и блокаторов биосинтеза стероидных гормонов в надпочечниках.
Последние подразделяют на средства, которые блокируют биосинтез кортикостероидов и вызывают деструкцию кортикальных клеток (производные орто-пара-дифенилдихлорэтана) и которые блокируют только синтез стероидных гормонов (производные аминоглютетимида).
Следует отметить, что ингибиторы стероидогенеза назначают сразу же после подтверждения диагноза болезни Иценко-Кушинга (как перед операцией, так и после проведения протонотерапии либо хирургического вмешательства).
На фоне лечения основного заболевания обязательно проводится симптоматическая терапия:
- гипотензивными лекарственными средствами (ингибиторы АПФ, спиронолактон);
- препаратами калия;
- сахароснижающими препаратами (в случае необходимости);
- средствами для лечения остеопороза (препараты, снижающие резорбцию костной ткани – кальцитонины) и бисфосфонатами (этидронат-ксидифон, памидронат, клодронат); активными формами витамина D; препаратами, стимулирующими костеобразование, анаболическими стероидами;
- антидепрессантами, седативными средствами (при необходимости);
- витаминотерапия.
Проведение двусторонней адреналэктомии (которая используется в последние годы реже, однако абсолютным показанием для ее выполнения является тяжелое течение заболевания и невозможность компенсировать состояние другими имеющимися способами) ведет к возникновению у пациента хронической недостаточности надпочечников, которая требует пожизненной заместительной терапии глюко- и минералокортикоидами.
Больные нуждаются в динамическом наблюдении эндокринолога, им рекомендуется избегать тяжелой физической нагрузки, работы в ночную смену.
Двусторонняя адреналэктомия может осложниться (в 10-50%) синдромом Нельсона – сочетанием первичной хронической недостаточности надпочечников (после хирургического лечения или длительного применения хлодитана) с прогрессирующей кортикотропиномой гипофиза.
Для синдрома Нельсона характерны все признаки первичного гипокортицизма на фоне высокого уровня секреции АКТГ. Магнитно-резонансное исследование подтверждает наличие быстро растущей макроаденомы гипофиза.
Методами выбора являются транссфеноидальная аденомэктомия либо протонотерапия на область гипофиза. Для заместительного лечения целесообразно назначение дексаметазона в невысоких дозах (0,125-0,25 мг) в сочетании с преднизолоном или кортизоном. Во всех случаях необходимо применять мощный минералокортикоидный препарат 9-альфа-фторкортизол.
Следует отметить, что в клинической практике отмечают случаи индивидуальной восприимчивости пациента к тому или иному препарату, применяемому для заместительной терапии. При наличии опухоли надпочечника проводят хирургическое удаление пораженной железы с последующей временной заместительной терапией.
При злокачественной опухоли, если не выявлено метастазов или обнаружены единичные метастазы, осуществляют удаление надпочечника с последующим назначением хлодитана в течение длительного времени (при необходимости – в сочетании с глюкокортикоидами). После хирургического вмешательства все больные нуждаются в длительном наблюдении эндокринолога, кардиолога, невролога, гинеколога.

